Tratar e prevenir doenças na boca é responsabilidade dos dentistas. Por isso, é funda
Tratar e prevenir doenças na boca é responsabilidade dos dentistas. Por isso, é indispensável que os profissionais estejam preparados para realizar diagnósticos precisos, saibam tratá-las e também educar os pacientes a respeito das formas de prevenção e tratamento de diversas doenças, como gengivite e periodontite.
Neste post da Surya Dental, vamos abordar doenças periodontais, endodônticas, cáries, câncer bucal, além das patologias bucais com manifestações orais mais comuns na odontologia. Confira todos os detalhes a seguir e boa leitura:
O que são doenças periodontais?
A doença periodontal é um grupo de condições inflamatórias crônicas de origem bacteriana que inicialmente afetam a gengiva. Com o tempo, essa inflamação pode progredir, comprometendo os tecidos que dão suporte aos dentes, como o cemento, o ligamento periodontal e o osso alveolar, o que pode resultar na perda dentária.
Os microrganismos presentes na placa bacteriana dental são os principais agentes causadores dessa doença. O processo inflamatório leva à perda da inserção do ligamento periodontal e à destruição do osso adjacente. A progressão dessa condição, impulsionada pelo acúmulo de tártaro e pela ação bacteriana contínua, cria bolsas periodontais, que são espaços entre o dente e a gengiva.
Essas bolsas favorecem a proliferação bacteriana e aprofundam a destruição tecidual, levando à mobilidade dentária e, eventualmente, à perda dos dentes. Fatores como diabetes, imunossupressão e tabagismo podem acelerar o desenvolvimento e a progressão da doença periodontal, tornando-a ainda mais agressiva em pacientes com essas condições. Entenda abaixo mais sobre as doenças periodontais:
1. Gengivite
A gengivite é uma inflamação da gengiva causada pelo acúmulo de placa bacteriana nos dentes, caracterizada por vermelhidão, inchaço e sangramento gengival durante a escovação e o uso de fio dental.
O dentista pode fazer um exame clínico, em que são avaliados aspectos como a consistência e o formato das gengivas, além do índice de placa bacteriana, profundidade de sondagem e a presença de sangue. Outra ferramenta para identificação é o exame radiográfico para detectar possíveis perdas ósseas.
Como é uma das doenças causadas por falta de higiene na boca, o profissional deve explicar sobre a importância da limpeza adequada, com o uso de escovação correta e frequente e fio dental. Em casos mais graves, pode ser necessário realizar raspagem e alisamento radicular.
No entanto, vale salientar que a gengivite também pode ser ocasionada por fatores genéticos, tabagismo, diabetes, mudanças hormonais, estresse, uso de alguns medicamentos, má alimentação e até mesmo a presença de aparelhos ortodônticos, dentaduras mal ajustadas ou pontes dentárias que não se encaixam corretamente.
2. Periodontite
Já a periodontite é uma doença mais avançada e grave em comparação com a gengivite. Entre os sintomas, está a inflamação crônica dos tecidos, resultando em perda de inserção periodontal e destruição do osso alveolar que suporta os dentes.
As gengivas também ficam avermelhadas, inchadas e sensíveis, ocorre retração gengival, mobilidade dentária, mau hálito persistente, sensibilidade ao frio ou ao calor e presença de pus. A identificação da periodontite requer uma avaliação clínica detalhada, com medição da profundidade das bolsas e análise da radiografia.
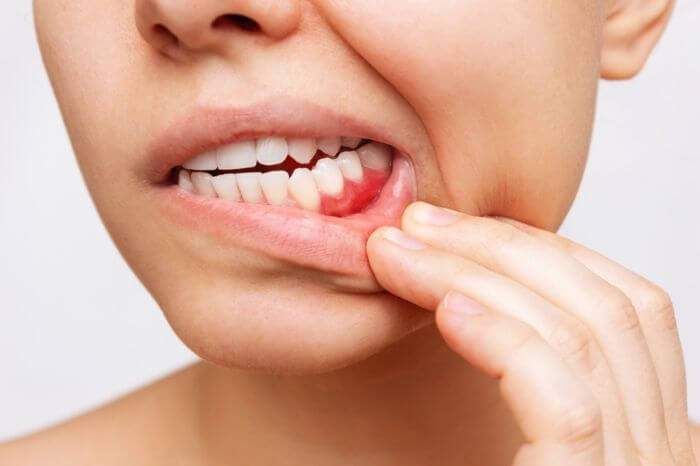
O tratamento requer uma limpeza profissional com raspagem radicular e remoção do acúmulo de placa bacteriana e tártaro das raízes dos dentes. Além disso, pode ser necessária a prescrição de medicamentos para reduzir a inflamação e, até mesmo, uma cirurgia para restauração da saúde das gengivas e do osso.
3. Cárie dentária
As cáries dentárias são uma das doenças na boca causadas por bactérias. Ocorrem quando a placa bacteriana produz ácidos que corroem o esmalte dentário. Os sintomas variam de acordo com o tipo, mas geralmente incluem sensibilidade ao frio ou ao calor, dor ao mastigar e manchas escuras ou cavidades nos dentes.
O dentista consegue identificá-la por meio da radiografia e do exame clínico que demonstra o processo de desmineralização do esmalte. Para tratá-la, é preciso removê-la e restaurar o dente com resina composta ou amálgama. Se o caso for avançado, pode ser necessário fazer tratamento de canal com um endodontista.
A prevenção envolve cuidados diários de higiene oral, como uso de fio dental, limitação da exposição a alimentos ricos em açúcar e visitas regulares ao dentista para exames e limpezas.
O que são doenças endodônticas?
A doença endodôntica engloba diversas condições patológicas que afetam a polpa dentária e os tecidos ao redor da raiz do dente (periapicais). Geralmente, essas enfermidades são provocadas por infecções bacterianas, que podem surgir de cáries profundas, traumas nos dentes ou de procedimentos odontológicos realizados de forma inadequada.
É importante que haja uma identificação e um tratamento precoce dessas condições para evitar complicações mais sérias, como a formação de abscessos e a eventual perda do dente comprometido. Pulpites e lesões periapicais são as condições endodônticas mais comuns. Vamos abordar mais detalhes sobre cada uma na sequência:
1. Pulpite
A pulpite é uma inflamação da polpa, tecido localizado no interior do dente e que possui vasos sanguíneos e nervos. Os principais sintomas incluem sensibilidade ao calor, ao frio e a alimentos doces, além de dor intensa que piora com a mastigação ou com a ingestão de bebidas e alimentos.
Essa doença na boca pode ser identificada por exame clínico realizado pelo dentista, que vai avaliar os sintomas relatados pelo paciente, a resposta aos estímulos térmicos e a presença de cáries ou lesões.
O tratamento da pulpite envolve a remoção da causa da inflamação e a realização de tratamento de canal. A higiene oral é fundamental para a prevenção da doença.
3. Lesões periapicais
As lesões periapicais são alterações que ocorrem na região ao redor da raiz, conhecida como ápice dentário. As causas são processos inflamatórios ou infecciosos na área, que podem surgir devido à necrose pulpar, trauma dental, cáries não tratadas ou infecções que se espalham a partir do canal radicular.
Os sintomas incluem dor localizada, inchaço na região afetada, sensibilidade ao toque e presença de abscessos ou fístulas na gengiva próxima ao dente. O dentista faz a identificação com a palpação da região afetada, radiografias periapicais para visualizar a estrutura óssea e testes de vitalidade da polpa dental.
O tratamento de canal é a solução, pois remove o tecido danificado, desinfeta o canal radicular e previne a progressão da infecção. Em casos mais graves, pode ser necessária a cirurgia periapical para drenar o abscesso ou remover o tecido inflamado.
Patologia bucal comum: entenda quais são!
Além das condições já mencionadas, a cavidade bucal pode ser afetada por uma variedade de outras patologias comuns, cada uma com suas características distintas e que exigem abordagens de tratamento específicas. Dessa forma, é importante reconhecer que a saúde bucal vai muito além da ausência de cáries ou doenças gengivais e engloba um espectro de condições que podem impactar significativamente o bem-estar dos pacientes.
A identificação precoce e o manejo adequado da patologia bucal é o que faz diferença para prevenir complicações, aliviar sintomas e garantir a manutenção de uma boca saudável, pois essas patologias podem ter diversas origens, que incluem fatores infecciosos, inflamatórios, autoimunes, traumáticos e até mesmo manifestações de doenças sistêmicas. Veja abaixo:
1. Bruxismo
O bruxismo é uma disfunção caracterizada pelo ato de ranger ou apertar os dentes de forma involuntária, principalmente durante o sono. É considerado um problema multifatorial, podendo ser causado por estresse, ansiedade, desordens neuromusculares, questões na oclusão dentária, entre outros fatores.
Os sintomas mais comuns do bruxismo incluem desgaste excessivo dos dentes, dores de cabeça frequentes, dores na mandíbula e nos músculos faciais, sensibilidade, problemas na articulação temporomandibular (ATM), além de possíveis distúrbios do sono.
Para identificar o bruxismo, geralmente é realizado um exame clínico pelo dentista para avaliação dos desgastes na arcada dentária, presença de mordida desalinhada e tensão muscular na face. Durante a anamnese, também será investigado se existe consumo excessivo de alimentos duros.
O tratamento pode variar de acordo com a causa e a gravidade do problema. Geralmente, o dentista recomenda o uso de placa de mordida para proteger os dentes do desgaste durante o ranger ou apertar. Quando há danos significativos nos dentes ou na ATM, pode ser necessário um tratamento multidisciplinar.

A prevenção do bruxismo tem relação com as possíveis causas. Por isso, é importante orientar medidas para redução do estresse e da ansiedade, como técnicas de relaxamento mental, evitar consumir cafeína e álcool em excesso, além de manter uma boa higiene do sono. E, claro, recomenda-se acompanhamento com dentista regularmente para avaliação das ações.
2. Disfunção temporomandibular (DTM)
A disfunção temporomandibular (DTM) é um conjunto de condições clínicas que afetam a ATM, os músculos da mastigação e as estruturas associadas. É uma das disfunções mais comuns do sistema estomatognático e pode se manifestar de várias formas.
Os pacientes podem apresentar dor facial, em músculos da mastigação, de cabeça e de ouvido, dificuldade para abrir a boca e para mastigar, ruídos articulares, sensação de que a mandíbula está “trancada” ou fora do lugar, desgaste dentário, entre outros sintomas.
O diagnóstico da DTM pode ser realizado com a avaliação clínica do cirurgião-dentista. Geralmente, é feito após a exclusão de outras patologias bucais que possam apresentar sintomas semelhantes. Alguns exames complementares, como radiografias, ressonância magnética, tomografia e análise de oclusão, podem auxiliar o profissional.
Quanto aos tratamentos, eles variam de acordo com a causa do problema. No entanto, podem incluir desde medicamentos para alívio da dor, terapia com laser, infiltrações na musculatura, até a realização de processos odontológicos para ajuste oclusal.
3. Candidíase oral
A candidíase oral é uma das doenças de boca mais comuns. A infecção é causada pelo fungo Candida albicans, que afeta a mucosa. É popularmente conhecida como “sapinho”.
Em determinadas situações, o micro-organismo pode se proliferar e causar sintomas, como manchas brancas ou amareladas na língua, no palato e nas mucosas (de aspecto semelhante a leite coalhado), dor e sensação de queimação, assim como inchaço e vermelhidão nas áreas afetadas.
O diagnóstico dessa doença na boca é feito por exame clínico para identificar as lesões características e diferenciá-las de outras condições semelhantes. Além disso, pode ser necessária a realização de exames complementares, como culturas de amostras, para confirmar a presença do fungo.
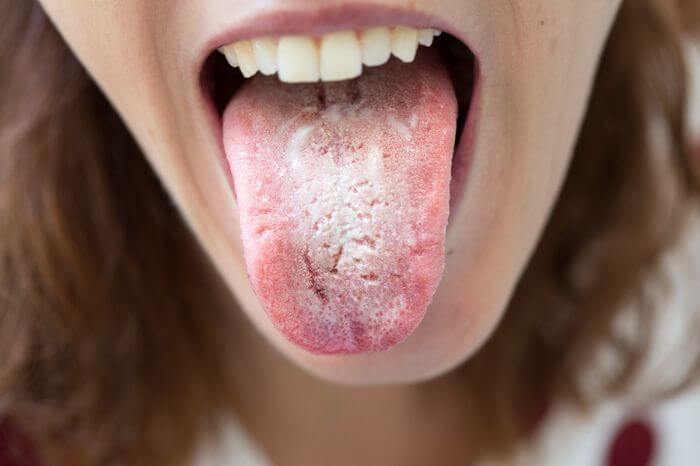
O tratamento da candidíase oral consiste em eliminar o crescimento excessivo do fungo e aliviar os sintomas. Para prevenir a doença, é preciso:
- Manter uma boa higiene oral.
- Evitar o uso excessivo de antibióticos, que podem levar ao desequilíbrio da flora oral.
- Não consumir açúcar em excesso, que pode favorecer o crescimento do fungo.
- Evitar o uso de próteses dentárias mal ajustadas.
- Controlar doenças sistêmicas, como o diabetes, que podem contribuir para o desenvolvimento do fungo.
4. Leucoplasia
A leucoplasia é uma condição clínica que se caracteriza pelo aparecimento na mucosa oral ou no céu da boca de lesões brancas. É considerada uma lesão pré-maligna, ou seja, tem potencial para se transformar em um câncer de boca, principalmente se associada ao tabagismo e ao consumo excessivo de álcool.
A mancha branca na boca costuma ser espessa e bem aderida à mucosa, apresentando resistência ao tentar removê-la com um instrumento. A doença pode ocorrer em qualquer local da boca.
No diagnóstico da leucoplasia, é importante que o cirurgião-dentista faça o exame clínico e tenha biópsia e exames de imagem, como tomografia computadorizada. Esses laudos vão servir como complemento na avaliação da lesão.
Para tratar, o ideal é remover a fim de evitar a recorrência da boca branca ou esbranquiçada e impedir a progressão ao câncer.

5. Câncer bucal
O câncer de boca é um tipo de câncer que se desenvolve nas estruturas da cavidade oral, como lábios, gengivas, língua, bochechas e palato. O principal fator de risco para o surgimento é o tabagismo, tanto o ativo como o passivo, mas também está associado ao consumo excessivo de álcool, exposição prolongada ao sol, má higiene bucal e infecções por vírus como o HPV.
O câncer é uma doença que dá feridas na boca. Um detalhe é que elas não cicatrizam. Outros sintomas são dor persistente na boca, dificuldade para mastigar ou engolir, caroços ou inchaços no pescoço, rouquidão contínua, sensação de dormência na boca e perda de peso inexplicada.
Para identificar o câncer, o profissional deve solicitar exames de imagem e encaminhar a lesão para biópsia. O tratamento depende do estágio da doença bucal e pode incluir cirurgia para remoção do tumor, assim como radioterapia, quimioterapia ou uma combinação das abordagens. A prevenção do câncer bucal envolve evitar os fatores de risco.
Doenças sistêmicas e suas manifestações orais
As doenças sistêmicas são condições que afetam múltiplas partes do corpo e podem ter um impacto abrangente na saúde do indivíduo. O que muitas pessoas não sabem é que a cavidade oral frequentemente serve como um importante indicador da presença e progressão dessas doenças. Isso significa que a boca pode apresentar sintomas e manifestações específicas que funcionam como “sinais de alerta” para condições que estão ocorrendo em outras regiões do corpo.
A relação entre a saúde bucal e a saúde sistêmica é bidirecional: enquanto doenças sistêmicas podem se manifestar na boca, a saúde bucal comprometida (como infecções ou inflamações crônicas) também pode influenciar o curso de doenças sistêmicas. Por isso, a avaliação cuidadosa da cavidade oral é indispensável no diagnóstico precoce e no acompanhamento de diversas condições médicas. A seguir, vamos explorar algumas:
1. Sangramento gengival
Níveis altos de glicose no sangue facilitam o crescimento de bactérias na boca, ocasionando o sangramento da gengiva. Primeiro, o tecido fica vermelho e inchado, podendo sangrar durante a escovação dos dentes.
O sangramento gengival pode ocasionar doenças periodontais que, se não tratadas, podem culminar na retração gengival e na exposição da raiz dos dentes. Esse problema na boca é mais comum entre pacientes diabéticos com glicose não controlada.
2. Boca seca
A boca seca, ou xerostomia, é caracterizada pela falta de saliva. Acontece quando as glândulas não produzem o suficiente para deixar a cavidade oral hidratada, resultando até na bochecha e boca ásperas por dentro.
Esse problema na boca pode ser desencadeado por questões emocionais, como estresse, depressão e nervosismo, assim como por diabetes, câncer e doenças autoimunes, como a Síndrome de Sjögren, em que o corpo ataca as células que produzem lágrimas e saliva. Outras causas são tabagismo, uso de alguns medicamentos e de drogas.
Entre os fármacos que podem diminuir a produção de saliva, estão: anti-histamínicos, antidepressivos, anti-hipertensivos, antipsicóticos e sedativos.

O tratamento é voltado para a origem do problema. Se é causada pelo uso de algum remédio, é indicado mudar a dosagem ou encontrar uma fórmula substituta. Caso seja decorrente da Síndrome de Sjögren, é importante que o dentista faça o encaminhamento a um médico especialista. Existem algumas formas de prevenir a boca seca. Veja quais são:
- Beber bastante água.
- Evitar bebidas à base de cafeína, como café, chá e refrigerante.
- Não fumar e não ingerir bebidas alcoólicas em excesso.
- Diminuir o consumo de açúcar, assim como de alimentos picantes e ácidos.
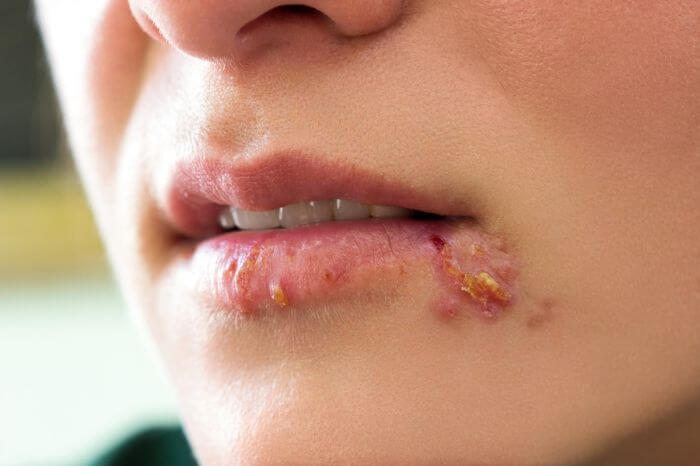
3. Feridas na boca
Feridas e bolhas estão entre os problemas na boca mais comuns. Na maioria dos casos, são inofensivas, mas funcionam como um sinal de alerta do corpo quando não somem e nem cicatrizam.
A afta (ou úlcera aftosa), por exemplo, surge na língua, nos lábios e na cavidade interna das bochechas e tende a desaparecer em poucos dias. A lesão branca com contorno vermelho não é contagiosa e não tem causa definida.
Podem ser decorrentes de trauma, ingestão de alimentos picantes, salgados e muito ácidos, mas também de deficiência de vitamina B, estresse e problemas hormonais. Outra doença na boca é a herpes simples. As lesões aparecem nos lábios em situações de estresse. São perigosas por serem altamente contagiosas, podendo ser transmitidas, por exemplo, ao beijar. A infecção não tem cura, apenas controle.
4. Mau hálito
O problema pode indicar distúrbios gástricos ou infecção nas amígdalas. A origem do mau hálito é geralmente na língua e é decorrente da má higienização e do acúmulo de alimentos. A superfície acumula bactérias e restos de alimentos, formando a saburra, que causa odor desagradável porque libera compostos à base de enxofre.
O mau hálito é facilmente eliminado com a higienização correta da língua. O dentista pode recomendar aos pacientes que usem limpadores (ou raspadores) de língua ou escovas dentais sempre após a escovação. Enxaguantes bucais também são indicados, pois ajudam a reduzir as bactérias e o mau hálito, assim como o fio dental.
Embora a halitose esteja geralmente associada a uma má higiene da língua, o mau hálito também pode ser um sinal de problemas maiores, como diabetes, doenças dos rins, fígado e pulmão, além dos distúrbios gastrointestinais citados. A solução, nesses casos, requer tratamento da doença de origem associada a uma completa higiene bucal.
5. Saburra e placa bacteriana
Boca amarelada por dentro: o que pode ser? Saburra. Ela se caracteriza por uma camada branca, amarela ou marrom formada por bactérias e restos de alimentos que se alojam na língua.
Pode acontecer ainda em razão da baixa produção de saliva e do descamamento natural da cavidade bucal. Essa secreção branca na boca ao acordar é uma das principais causas do mau hálito.
Esse problema na boca é prevenido fazendo uma boa higiene bucal. O paciente pode utilizar um limpador de língua para a limpeza das papilas em direção às pontas, até que a camada de saburra desapareça. Instrua para que as pessoas lavem o raspador a cada utilização.
A placa bacteriana, que se aloja nos dentes, também é resultado de má higienização da boca. Ela se caracteriza por saliva e língua amarela e gosto amargo na boca. Causa cáries, problemas gengivais, mas também pode entrar na corrente sanguínea, desencadeando inflamações e infecções.
Principais causas das doenças na boca
Os problemas de saúde bucal podem ter diversas origens, por isso, buscar a avaliação de um dentista ou de um clínico geral é muito importante. Eles são os profissionais mais indicados para identificar os sinais, diagnosticar a causa e recomendar as melhores estratégias de prevenção e tratamento. No entanto, algumas das causas mais frequentes de doenças na boca incluem:
- Higiene bucal deficiente: a falta de uma rotina adequada de escovação e uso do fio dental permite o acúmulo de resíduos e microrganismos;
- Infecções fúngicas: a presença de certos fungos pode levar ao desenvolvimento de condições como a candidíase oral;
- Proliferação bacteriana: bactérias naturalmente presentes na boca, quando em desequilíbrio, podem causar diversas doenças;
- Acúmulo de placa bacteriana: uma película pegajosa de bactérias que se forma constantemente sobre os dentes;
- Formação de tártaro: a calcificação da placa bacteriana, formando depósitos duros que aderem aos dentes;
- Tabagismo: o uso de cigarro é um fator de risco significativo para uma série de problemas bucais, incluindo doenças periodontais e câncer oral.
E não esqueça: além de manter uma rigorosa higiene bucal, a adoção e a eliminação de certos hábitos podem ser cruciais para prevenir essas condições.
O conhecimento sobre as doenças bucais é indispensável no exercício de uma prática odontológica eficaz ao realizar a identificação com os exames clínicos e de imagem. E, claro, para proporcionar um tratamento adequado aos pacientes.
É válido dizer que existem outras doenças na boca e, se você ainda está cursando odontologia e quer ficar por dentro de vários assuntos, continue navegando pelo blog da Surya Dental para descobrir diversos conteúdos exclusivos para acadêmicos e profissionais da área! Agora, que tal conferir nosso post sobre doenças ocupacionais na odontologia? Não deixe de conferir e até lá!










A MINHA MÃE ESTÁ SENTINDO A BOCA MELECADA, PEGAJOSA, SE ELA ENCOSTAR UM COPO DE PLÁSTICO FICA PRESO
Olá Beatriz,
O dentista é o profissional adequado para avaliar, orientar e ajudar sua mãe.
Tenha um bom dia!
Minha mucosa igual está inchada, sinto dores na gengiva é agora apareceu umas mancha branca. Já fui no estomatologista, dentista, cirurgião cabeça e pescoço, otorrinolaringologia. E nenhum tem um diagnóstico. Me disse que não é câncer.
Uso pomada, alivia o problema, mas volta. E as mancha a cada oito dias aparece. Já tem 6.
Olá, Mariana! Tudo bem?
Aconselhamos você a procurar o seu dentista de confiança para fazer um diagnóstico e fazer o encaminhamento corretamente.
Agradecemos o seu comentário. Fique bem!
Tenho uma mancha branca na gengiva abaixo do dente. Oque pode ser?
Olá, Lucia! Tudo bem?
Nós indicamos que você consulte o seu dentista de confiança, pois só ele poderá fazer um diagnóstico do que poderá ser.
Agradecemos o seu comentário!
Olá, tenho herpes simplis labial, mas está controlado mas sinto minha boca enbranquecida, sinto a gengiva sangrar quando passo fio dental.
Olá, Francisco! Tudo bem?
Recomendamos que você procure ajuda de um profissional de odontologia para que ele analise a sua situação e possa ajudá-lo.
Agradecemos o seu comentário. Abraços!
Estou com um problema na hora que durmo em babo durante a noite e sujo o travesseiro com uma secreção amarelada e fedida o que pode ser quando passo uma toalha branca na minha língua sai como se fosse uma camada de pus o que pode ser isso mesmo escovando bem na hora de deitar mesmos assim no outro dia e a mesma coisa acontece
Olá, Edervaldo! Como vai?
Indicamos que procure ajuda com o seu dentista de confiança para que ele possa analisar o seu caso e orientá-lo.
Abraços!